课程邮箱 :shwyychyh@163.com 技术支持:武汉云思达科技

细说CAR-T细胞免疫疗法
来源:admin 浏览量: 更新时间:2019-09-18 13:51:35
在前面的《免疫治疗那点事儿》和《细胞免疫疗法新进展》等文章中我们给大家简单介绍了啥叫免疫治疗:免疫治疗immunotherapy指的是刺激人体自身免疫系统来抵抗癌症的治疗方法,免疫治疗包括细胞免疫治疗和免疫药物治疗。
细胞免疫治疗疗法,是采集人体自身免疫细胞,经过体外培养,使其数量成千倍增多,靶向性杀伤功能增强,然后再回输到人体来杀灭血液及组织中的病原体、癌细胞、突变的细胞,打破免疫耐受,激活和增强机体的免疫能力,兼顾治疗和保健的双重功效。
主要有细胞因子诱导的杀伤细胞(CIK)疗法、树突状细胞(DC)疗法、API生物免疫治疗、DC+CIK细胞疗法、自然杀伤细胞(NK)疗法、DC-T细胞疗法、CAR-T(Chimeric Antigen Receptor T-Cell,嵌合抗原受体T细胞)疗法、TCR-T(基因修改的T细胞受体,Gene Modified TCR)疗法等。
还有一种给病人直接用一些免疫制剂,像干扰素还有白介素Ⅱ等等,都叫免疫治疗。
一些肿瘤学家把免疫疗法作为治疗癌症的第四种方法,其它三种是手术疗法、放射疗法和化学疗法。免疫疗法有时单独使用,但大多数情况下是用作主要治疗方法的辅助治疗。近两年,免疫疗法在癌症治疗领域可谓占尽风头,尤其免疫治疗更是取得了前所未有的突破。
目前为止,免疫治疗药物已在非小细胞肺癌、小细胞肺癌、三阴性乳腺癌和黑色素瘤等癌症治疗中占有一席之地。CAR-T疗法一直是细胞免疫治疗疗法中的明星,出尽风头。今天我们就来详细介绍下CAR-T细胞免疫疗法:
一.概念
CAR-T,全称是Chimeric Antigen Receptor T-Cell Immunotherapy,嵌合抗原受体T细胞免疫疗法。这是一个出现了很多年,但是近几年才被改良使用到临床上的新型细胞疗法。
和其它免疫疗法类似,它的基本原理就是利用病人自身的免疫细胞来清除癌细胞,但是不同的是,这是一种细胞疗法,而不是一种药。2014年,CAR-T细胞治疗已在急性淋巴细胞白血病(ALL)中取得显著疗效,个性化治疗效果显著。这也给血液恶性肿瘤的治疗带来希望之光。
二.发展历程
实际上,CAR-T技术已经发现多年,1989年首次提出和设计。但近年才被改进为一种新型细胞疗法应用于临床。2015年5月,世界各国都在积极开展CAR T疗法的临床试验,包括美国、英国、瑞典、中国、日本等。
其中,美国开展试验数目最多,试验数量达41项,占据了全球CAR T疗法临床试验量的74.5%。它对急性白血病和非霍奇金淋巴瘤的治疗疗效显著,被认为是最有希望的肿瘤治疗方法。CAR-T技术经历了漫长的演变过程,我们列出有代表性的三代CAR-T细胞疗法。
第一代CAR-T细胞疗法
第一代CAR介导的T细胞激活是通过CD3z链或FceRIg上的酪氨酸激活基序完成的。CD3z链能够提供激活T细胞、裂解靶细胞、调节IL-2分泌以及体内发挥抗肿瘤活性所需的信号。但第一代CAR改造T细胞的抗肿瘤活性在体内受到了限制,T细胞增殖减少最终会导致T细胞的凋亡。
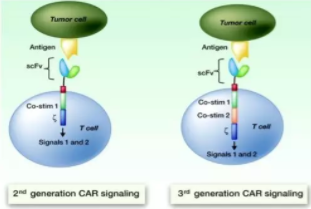
第二代CAR-T细胞疗法
第二代CAR介导的T细胞疗法在细胞中添加了新的共刺激信号,可增强源自TCR / CD3复合物的原始“信号1”。许多研究表明,增加了“信号2”的CAR-T 细胞疗法与第一代相比,尽管第二代CAR在抗原特异性上没有差异,但其T细胞增殖、细胞因子分泌、抗凋亡蛋白分泌的能力和细胞死亡延迟的时间都优于第一代CAR-T细胞疗法。
常用的共刺激分子是CD28,但随后研究用CD137(4-1BB)代替了CD28。此外,还提出了使用NK细胞受体CD244的想法
第三代CAR-T细胞疗法
为了进一步改良CAR的设计,许多研究组开始着眼于发展第三代CAR-T,不仅包括“信号1”、“信号2”,还包括了额外的共刺激信号。不同研究者们用不同的靶点和共刺激信号开展的研究所得到的第二代CAR和第三代CAR的比较结果存在一定的差异性。一些研究报道表达第三代CAR的重组T细胞在抗肿瘤活性、存活周期及细胞因子释放方面均显著提高。
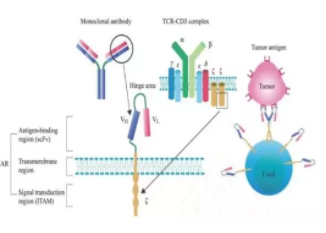
三.用于CAR-T细胞疗法的CAR-T典型构造
典型的CAR由细胞外抗原结合区、跨膜区和细胞内信号转导区组成。如图2所示,抗原结合区由轻链(v1)和衍生自单克隆抗体的重链(vh)组成,并通过铰链区连接形成单链片段可变区(scfv)。CAR结构的第一个关键部分是识别肿瘤抗原的单链抗体,例如CD19,EGFR等,而不是处理需要加工的抗原肽。
四.CAR-T细胞疗法治疗步骤
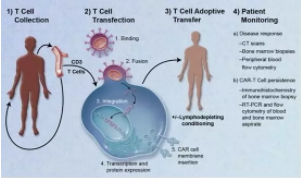
CAR-T细胞CAR-T治疗,简单来说是五步:
1:从癌症病人身上分离免疫T细胞。
2:利用基因工程技术给T细胞加入一个能识别肿瘤细胞,并且同时激活T细胞杀死肿瘤细胞的嵌合抗体,T细胞立马变身为CAR-T细胞。它不再是一个普通的T细胞,它是一个带着GPS导航,随时准备找到癌细胞,并发动自杀性袭击,与之同归于尽的“恐怖分子”T细胞!
3:体外培养,大量扩增CAR-T细胞,一般一个病人需要几十亿,乃至上百亿个CAR-T细胞(体型越大,需要细胞越多)。
4:把扩增好的CAR-T细胞输回病人体内。
5:严密监护病人,尤其是控制前几天身体的剧烈反应。
五.CAR-T细胞疗法靶点
在过去几年中,多个机构的临床试验对CAR修饰的T细胞(CAR-T细胞)治疗B细胞恶性肿瘤进行了评估,如B细胞急性淋巴细胞白血病(B-ALL)、慢性淋巴细胞白血病(CLL)和B细胞非霍奇金淋巴瘤(BNHL)可通过靶向CD19、CD20或CD30]进行治疗。
除此之外,CAR-T细胞疗法的靶位点还包括目前临床中的CD22,CD123,CD133,PD-L1和HER2。